Darmerkrankungen
Der Darm hat viele Aufträge in unserem Stoffwechsel. Jeder Abschnitt übernimmt wichtige Aufgaben, die für die Verarbeitung und Aufnahme von Nährstoffen essenziell sind.
Doch was tun, wenn der Darm nicht mehr so funktioniert, wie er soll?
Darmerkrankungen sind vielfältig und erfordern unterschiedlichste Behandlungsmethoden. Wir arbeiten eng mit Ihren Ärzten und Behandlern zusammen, um Sie bestmöglich und individuell abgestimmt versorgen zu können.

Inhalte dieser Seite
Wir stellen Ihnen die wichtigsten Darmerkrankungen vor und erklären Ihnen Ursachen, Symptome und Therapiemöglichkeiten:
Colitis Ulcerosa
Colitis ulcerosa ist eine chronisch entzündliche Darmkrankheit, die Geschwüre in der inneren Schleimhautschicht des Dickdarms verursacht. Innerhalb des Dickdarms kann sie sich unterschiedlich weit ausbreiten, aber sie befällt keine anderen Partien des Darms.
Symptome:
Die Krankheit bleibt ein Leben lang und verläuft in Schüben, die unterschiedlich stark oder schwach sein können. In diesen Phasen kommt es zu Bauchschmerzen, blutig-schleimigen Durchfällen, ständigem Stuhldrang und Abgeschlagenheit. Weitere Symptome sind Fieber, Hautveränderungen, Gewichtsverlust und Herzrasen. Wie häufig, wie lang und wie intensiv diese Schübe sind, ist bei jeder erkrankten Person unterschiedlich. Einige Patienten können sogar über Jahre hinweg beschwerdefrei leben.
Ursachen:
Die Ursachen der Colitis ulcerosa sind bislang unklar. Man geht jedoch davon aus, dass bestimmte Umwelteinflüsse wie Rauchen oder Ernährungsgewohnheiten das Risiko erhöhen können, an Colitis ulcerosa zu erkranken. Ebenfalls spielt die genetische Veranlagung eine Rolle. So sind die Kinder von Erkrankten häufig auch von dieser Darmkrankheit betroffen.
Diagnosestellung:
Besteht der Verdacht auf Colitis ulcerosa, sollte man sich an einen Facharzt (Gastroenterologen) wenden. Der Facharzt kann mithilfe verschiedener Verfahren (Abtasten, Darmspiegelung, Stuhlproben etc.) feststellen, ob es sich tatsächlich um die entzündliche Darmkrankheit handelt. Gemeinsam mit dem Arzt kann dann eine passende Therapie erarbeitet werden. Eine „Heilung“ ist heutzutage noch nicht möglich, dennoch können Medikamente wie Cortison, Antibiotika etc. zumindest eine Besserung des Allgemeinzustands bzw. Reduzierung der Beschwerden in Aussicht stellen. In schwereren Fällen ist auch ein Entfernen von Teilen des Mast- oder Dickdarms in Verbindung mit einem künstlichen Darmausgang (sog. Stoma) eine Option. Das hört sich zunächst weniger angenehm an, bringt aber in den meisten Fällen eine starke Verbesserung der Lebensqualität mit sich.
Therapiemöglichkeiten
So individuell die Krankheit bei jedem Patienten ausgeprägt ist, so individuell sind auch die Therapieansätze. Wichtig hierbei ist, so offen wie möglich mit dem behandelnden Arzt zu sprechen, damit die Therapie so erfolgreich wie möglich verläuft. Auch eventuell während der Krankheit auftretende Ängste und depressive Verstimmungen sollten dem Arzt mitgeteilt werden, damit die Lebensqualität durch Bewältigungsstrategien so weit wie möglich aufrechterhalten werden kann.
Die durch den Schub bedingten Qualen können durch verschiedene Lebensmittel, bis zu einem gewissen Grad, abgemildert beziehungsweise verschlimmert werden. Dabei ist die Ernährung nicht nur in der Akut-, sondern auch in der Ruhephase wichtig. Eine universell-funktionierende Diät für Colitis Ulcerosa existiert nicht. Viele individuelle Faktoren wie unter anderem das Stadium der Erkrankung haben auf die „richtige“ Ernährung einen Einfluss. Da Betroffene oft an Durchfällen sowie der geschädigten Darmschleimhaut leiden, ist das Risiko für eine Mangelernährung, die den Körper zusätzlich schwächt, erhöht. Beim Essen sollte insbesondere auf ausreichend Eiweiß und Mikronährstoffe wie Kalzium, Eisen, Zink, Folsäure oder die Vitamine D und B12 geachtet werden.
In allen Phasen der Erkrankung sollten Sie fettige und frittierte sowie stark gewürzte Speisen meiden. Gut verträglich sind schonend gegartes Gemüse, mildes Obst, Nüsse oder Hülsenfrüchte. Da es bei Schüben häufig zu temporär auftretender Zuckerunverträglichkeit kommt, sollten Sie süße Nahrungsmittel meiden.
Morbus Crohn
Morbus Crohn ist eine chronische Erkrankung des Verdauungstrakts, die sich oft schubweise äußert. Sie gehört zu den sogenannten entzündlichen Darmerkrankungen (IBD) und kann jeden Teil des Verdauungstrakts von Mund bis After betreffen.
Symptome:
Die Symptome von Morbus Crohn können vielfältig sein und variieren von Person zu Person. Zu den häufigsten gehören:
- Bauchschmerzen
- Durchfall
- Gewichtsverlust
- Müdigkeit
- Appetitlosigkeit
- Blut im Stuhl
- Gelenkschmerzen
Es ist wichtig zu wissen, dass nicht jeder Patient alle diese Symptome hat. Manche erleben nur einige wenige.
Diagnose:
Die Diagnose von Morbus Crohn erfolgt durch eine Kombination aus körperlicher Untersuchung, Bluttests, bildgebenden Verfahren wie MRT oder CT, und einer Darmspiegelung. Diese Untersuchungen helfen dem Arzt, die Krankheit zu bestätigen und ihren Schweregrad einzuschätzen.
Therapiemöglichkeiten:
Die Behandlung von Morbus Crohn zielt darauf ab, Symptome zu lindern, Entzündungen zu reduzieren und mögliche Komplikationen zu verhindern. Sie kann Medikamente wie Entzündungshemmer, Immunsuppressiva und Antibiotika umfassen. In schweren Fällen kann eine Operation notwendig sein, um beschädigtes Gewebe zu entfernen.
Manchmal ist es auch nötig, einen künstlichen Darmausgang zu schaffen. Dies geschieht, wenn ein Abschnitt des Darms so stark geschädigt ist, dass er nicht mehr richtig funktionieren kann. Durch die Schaffung eines künstlichen Darmausgangs wird der Darm umgangen, und der Stuhl wird über eine Öffnung in der Bauchwand ausgeschieden. Dies kann die Lebensqualität verbessern und weitere Komplikationen verhindern.
Es gibt bestimmte Ernährungsempfehlungen, die Menschen mit Morbus Crohn beachten können, um ihre Symptome zu lindern und ihre Gesundheit zu unterstützen.
Hier sind einige allgemeine Tipps:
- Ballaststoffarme Kost: Ballaststoffe können manchmal die Symptome verschlimmern, besonders während eines Schubs. Es könnte hilfreich sein, ballaststoffreiche Lebensmittel wie Vollkornprodukte, Nüsse und rohes Gemüse vorübergehend zu meiden.
- Leicht verdauliche Nahrungsmittel: Zu den leicht verdaulichen Lebensmitteln gehören Bananen, Reis, Äpfel und Zwieback. Sie können hilfreich sein, wenn der Verdauungstrakt besonders empfindlich ist.
- Schonende Zubereitungsmethoden: Schonende Zubereitungsarten wie Kochen, Dämpfen oder Backen können leichter verdauliche Mahlzeiten erzeugen im Vergleich zu gebratenen oder frittierten Speisen.
- Milchprodukte: Einige Menschen mit Morbus Crohn haben Schwierigkeiten, Laktose zu verdauen. Es könnte hilfreich sein, laktosefreie Alternativen zu wählen oder den Milchkonsum zu reduzieren.
- Kleine, häufige Mahlzeiten: Statt drei großen Mahlzeiten können mehrere kleinere Mahlzeiten über den Tag verteilt den Verdauungstrakt entlasten.
- Gut kauen: Gründliches Kauen kann die Verdauung erleichtern, da der Magen weniger Arbeit leisten muss.
- Wasser trinken: Ausreichend Wasser zu trinken ist wichtig, um den Körper hydratisiert zu halten, insbesondere wenn Durchfall ein häufiges Problem ist.
- Vermeidung von Trigger-Lebensmitteln: Manche Menschen mit Morbus Crohn haben spezifische Lebensmittel, die ihre Symptome verschlimmern. Es könnte sinnvoll sein, ein Ernährungstagebuch zu führen, um mögliche Auslöser zu identifizieren.
Es ist entscheidend, mit einem Arzt oder Ernährungsberater zu sprechen, um eine individuelle Ernährungsstrategie zu entwickeln. Sie können auch Nahrungsergänzungsmittel empfehlen, um sicherzustellen, dass alle Nährstoffe ausreichend aufgenommen werden.
Krankheitsverlauf:
Morbus Crohn ist eine chronische Erkrankung, die oft in Schüben verläuft. Das bedeutet, dass Phasen mit aktiven Symptomen von Zeiten der Remission abgelöst werden können, in denen die Beschwerden abklingen. Die Krankheit kann jedoch langfristig bestehen bleiben, daher ist eine langfristige Betreuung wichtig.
Es ist ratsam, regelmäßig mit einem Gastroenterologen in Kontakt zu bleiben, um den Verlauf der Erkrankung zu überwachen und die bestmögliche Behandlung zu gewährleisten.

Darmkrebs
Was ist Darmkrebs?
Darmkrebs, auch Kolorektalkrebs genannt, ist eine ernste Erkrankung, bei der sich bösartige Zellen im Dick- oder Mastdarm bilden. Diese können sich unkontrolliert vermehren und gesundes Gewebe angreifen.
Begleitsymptome und Diagnosestellung
Anfänglich verursacht Darmkrebs oft keine spürbaren Symptome. Im späteren Verlauf können jedoch Anzeichen wie ungewollter Gewichtsverlust, Blut im Stuhl, anhaltende Bauchschmerzen oder Veränderungen im Stuhl auftreten. Um Darmkrebs frühzeitig zu erkennen, sind regelmäßige Vorsorgeuntersuchungen wie Darmspiegelungen (Koloskopien) entscheidend.
Diagnose und Stadien
Die Diagnose von Darmkrebs erfolgt durch eine Kombination aus körperlicher Untersuchung, Bluttests und bildgebenden Verfahren wie der Koloskopie. Nach der Diagnosestellung wird der Krebs in Stadien eingeteilt, um die beste Behandlungsstrategie zu planen.
Therapiemöglichkeiten
Die Behandlung von Darmkrebs hängt von verschiedenen Faktoren ab, einschließlich des Stadiums der Erkrankung. Zu den häufigsten Therapieansätzen gehören Operationen, Chemotherapie, Strahlentherapie und zielgerichtete Therapien. In einigen Fällen kann auch eine Kombination dieser Methoden notwendig sein.
Die Möglichkeit eines Stomas
In einigen Situationen, insbesondere bei fortgeschrittenen Krebsstadien oder wenn der Tumor tief sitzt, kann ein Stoma notwendig sein. Dabei wird ein künstlicher Ausgang geschaffen, durch den der Stuhl den Körper verlässt. Ein Stoma kann vorübergehend oder dauerhaft sein und erfordert spezielle Pflege und Anpassung des Lebensstils.
Ernährungsempfehlungen
Eine gesunde Ernährung spielt eine wichtige Rolle bei der Bewältigung von Darmkrebs. Es wird empfohlen, ballaststoffreiche Lebensmittel wie Obst, Gemüse, Vollkornprodukte und Hülsenfrüchte zu sich zu nehmen. Auch ausreichend Flüssigkeitszufuhr ist entscheidend. In einigen Fällen kann es notwendig sein, die Ernährung individuell anzupassen, z.B., wenn bestimmte Nahrungsmittel schwer verträglich sind.
Es ist wichtig, sich regelmäßig von einem Arzt oder Ernährungsexperten beraten zu lassen, um die beste Ernährungsstrategie für den individuellen Fall zu finden.
Krankheitsverlauf und Prognose
Der Verlauf von Darmkrebs variiert je nach Stadium, Art des Tumors und individuellen Faktoren. Früh erkannt und behandelt, stehen die Heilungschancen sehr gut. Selbst bei fortgeschrittenen Stadien sind moderne Behandlungsmethoden oft in der Lage, die Lebensqualität zu verbessern und die Krankheit zu kontrollieren.
Es ist wichtig zu betonen, dass diese Informationen allgemeiner Natur sind. Im Falle einer Darmkrebsdiagnose sollte immer individuell mit dem behandelnden Arzt über die beste Vorgehensweise gesprochen werden.
Kurzdarmsyndrom
Das Kurzdarm-Syndrom ist eine Erkrankung, bei der ein großer Teil des Dünndarms entfernt wurde oder nicht richtig funktioniert. Der Dünndarm ist ein Teil des Verdauungssystems, der Nährstoffe aus der Nahrung aufnimmt. Wenn ein großer Teil davon fehlt oder nicht richtig arbeitet, kann der Körper nicht genug Nährstoffe aufnehmen, was zu verschiedenen Problemen führen kann.
Ursachen
Die Ursachen für das Kurzdarm-Syndrom können vielfältig sein. Manchmal ist es das Ergebnis einer Operation, bei der Teile des Dünndarms entfernt werden müssen, zum Beispiel aufgrund einer schweren Darmkrankheit oder eines Unfalls. Es kann auch durch Krankheiten wie Morbus Crohn oder eine Infektion verursacht werden, die den Dünndarm schädigen.
Symptome
Die Symptome des Kurzdarm-Syndroms können je nachdem, wie viel des Dünndarms betroffen ist, variieren. Zu den häufigsten gehören Durchfall, Gewichtsverlust, Müdigkeit, Mangelernährung und manchmal auch Mangel an Vitaminen und Mineralstoffen.
Therapiemöglichkeiten
Die Behandlung des Kurzdarm-Syndroms konzentriert sich darauf, die Symptome zu lindern und dem Körper zu helfen, so viele Nährstoffe wie möglich aufzunehmen. Das kann bedeuten, dass man spezielle Nahrungsergänzungsmittel einnehmen muss, um den Mangel auszugleichen. In einigen Fällen kann auch eine intravenöse Ernährung erforderlich sein, bei der Nährstoffe direkt in die Blutbahn gegeben werden. Die Behandlung hängt stark von der individuellen Situation ab und erfordert oft eine enge Zusammenarbeit mit einem Team von Fachärzten, darunter Gastroenterologen, Ernährungsberater und gegebenenfalls auch Chirurgen.
Es ist wichtig, das Kurzdarm-Syndrom ernst zu nehmen und eine angemessene Behandlung zu erhalten, um Komplikationen zu vermeiden und die Lebensqualität zu verbessern. Betroffene sollten regelmäßig ärztliche Untersuchungen durchführen lassen, um die bestmögliche Betreuung zu erhalten.

Verstopfung
Wenn die Darmentleerung erschwert ist, d.h. starkes Pressen erforderlich ist, sie nicht vollständig oder zu selten erfolgt und der Stuhl hart ist, spricht man von einer Verstopfung (Obstipation). Die Stuhlentleerung ist als normal zu bezeichnen, wenn sie mindestens dreimal in der Woche oder bis zu dreimal täglich passiert. Ganz grundsätzlich kann man also von einer Verstopfung sprechen, wenn der Stuhlgang seltener als dreimal in der Woche erfolgt. Sollte sich der normale Takt des Stuhlgangs jedoch merklich verändern, kann auch in diesem Fall eine Verstopfung vorliegen, obwohl die Häufigkeit der Entleerung eigentlich noch als normal eingestuft wird. Ob man sich verstopft fühlt, liegt dann im eigenen Empfinden. Man unterscheidet zwischen einer akuten und einer chronischen Verstopfung. Ärzte sprechen von einer chronischen Verstopfung, wenn die Symptome länger als drei Monate andauern.
Ursachen
Hierfür kann es vielfältige Gründe geben. Häufig fühlen wir uns verstopft, wenn wir auf Reisen sind. Die Darmfunktion wird in diesem Fall durch ungewohnte Umstände, längeres Sitzen oder eine Ernährungsumstellung beeinträchtigt und benötigt dann etwas Zeit, um sich an die Umstellungen anzupassen. Hält die „Reise-Verstopfung“ jedoch länger als ein paar Tage an, sollte ein Arzt aufgesucht werden, da es sich dann um eine Magen-Darm-Erkrankung handeln könnte. Auch in der Schwangerschaft kommt es oft zu Verstopfungen. Dies kann am veränderten Hormonaushalt liegen, aber auch an der wachsenden Gebärmutter, die auf den Darm drückt. Andere Gründe für Verstopfungen sind Stress, Aufschieben des Stuhlgangs trotz Stuhldrang (z.B. während der Arbeit), Schichtarbeit, ballaststoffarme Ernährung oder Bewegungsmangel. Manchmal stecken auch Medikamente dahinter (z.B. eisen-, kalzium-, aluminiumhaltige Präparate, Antidepressiva, Opiate etc.). Es kann jedoch auch passieren, dass der Grund für die Verstopfung eine chronische Darmerkrankung wie Morbus Crohn oder Colitis Ulcerosa ist. Besteht dieser Verdacht, sollte ein Arzt konsultiert werden, damit weitere Untersuchungen durchgeführt werden.
Vorsicht: Tritt akut eine Verstopfung zusammen mit Übelkeit, Erbrechen, Fieber, starken Bauchschmerzen und einem geblähten Bauch auf, sollte sofort der Notarzt gerufen werden. Es könnte sich um einen lebensbedrohlichen Darmverschluss handeln!
Meistens ist bei einer Verstopfung kein Arztbesuch notwendig. Oft reicht es, das eigene Essverhalten zu optimieren. Achten Sie auf eine ballaststoffreiche Ernährung. Viel Obst (bei akuter Verstopfung insbesondere Trockenpflaumen) und Gemüse sowie Vollkornprodukte helfen meist. Nehmen Sie sich Zeit beim Essen und kauen Sie jeden Bissen so gut wie möglich, denn die Verdauung beginnt schon im Mund. Am Tag sollten Sie 1,5 – 2 Liter Flüssigkeit (Wasser oder Tee) zu sich nehmen.
Eine Verstopfung lässt sich in der Regel mit Hausmitteln lösen. Ein Glas warmes Wasser auf nüchternen Magen kann helfen. Häufig ist der Stuhl sehr trocken, da ihm beim langen Verweilen im Darm die Flüssigkeit entzogen wurde. Quellmittel wie Leinsamen, Flohsamen oder Kleie sind dann dazu geeignet, den übrigen Darminhalt zu vergrößern und anzufeuchten, sodass dieser einfacher herausgelangt. Die Samen müssen unbedingt mit viel Wasser eingenommen werden, sonst können sie eine gegenteilige Wirkung erzielen.
Ausreichende Bewegung sowie mit leichtem Druck den Bauch im Uhrzeigersinn zu massieren (für etwa 10min), hilft dabei, die Darmperistaltik (Bewegung zum Weitertransport) anzuregen.
Helfen keine Hausmittel weiter, dann kann auch auf Abführmittel zurückgegriffen werden. Wichtig ist aber, dass sie nicht über einen längeren Zeitraum (nur in Absprache mit einem Arzt) verwendet werden. Dies gilt genauso für natürliche Abführmittel wie z.B. den Sennesstrauch.

Reizdarm
Das Reizdarm-Syndrom zählt zu den häufigsten chronischen Magen-Darm-Erkrankungen.
Symptome:
Das Reizdarm-Syndrom äußert sich mit Beschwerden wie Blähungen, krampfartigen Bauchschmerzen, Durchfall und/ oder Verstopfung. Wenn solche Symptome länger als drei Monate anhalten, könnte es sich um einen Reizdarm handeln.
Diagnosestellung:
Die Intensität der Beschwerden unterscheidet sich bei den Erkrankten. Allein deswegen ist es nicht immer einfach, einen Reizdarm zu erkennen. Die Ursachen eines Reizdarms sind unklar. Um die Diagnose zu stellen, müssen daher alle Erkrankungen mit ähnlichen Symptomen, wie z.B. Veränderungen der Darmwand (durch Zysten, Tumore etc.), Nahrungsmittelunverträglichkeiten oder Störungen der Bauchspeicheldrüse vorher ausgeschlossen werden.
Ursachen und Therapiemöglichkeiten:
Liegt die Diagnose Reizdarm vor, kann eine Therapie für den Patienten entwickelt werden. Diese muss an den individuellen Symptomen und Auslösern ansetzen. Bis eine hilfreiche Behandlungsmethode gefunden wird, kann somit viel Zeit vergehen. Hilfreich ist es, ein Tagebuch zu führen, in welchem Ernährung, psychische Verfassung, Infekte, (bei Frauen) der weibliche Zyklus und die Entwicklung der Beschwerden eingetragen werden.
Das Reizdarm-Syndrom ist an sich nicht gefährlich und muss bei geringen Beschwerden nicht therapiert werden. Stärkere Symptomausprägungen können jedoch so belastend sein, dass es zu deutlichen Beeinträchtigungen im Alltag führt, die sogar so schwerwiegend werden können, dass die Person nicht mehr am sozialen Leben teilnehmen kann. Ärzte vermuten, dass die Darmfunktion durch psychische Faktoren wie Stress, Depressionen oder Angststörungen beeinträchtigt werden kann. Dadurch ist es möglich, dass der Patient in einen Kreislauf aus Reizdarm-Symptomen und psychischen Problemen gerät. In diesen Fällen sind psychologische Therapien und Verfahren zur Stressreduzierung hilfreich.
Ein weiterer häufiger Auslöser bzw. Verstärker der Symptome ist die Ernährung. Bei vielen Erkrankten verbessert sich der Allgemeinzustand erheblich durch eine Ernährungsumstellung, durch die Gluten oder sogenannte FODMAPs (fermentierbare Oligosaccharide, Disaccharide, Monosaccharide und Polyole) weggelassen werden.
Diese Diät sollte nicht „auf eigene Faust“ durchgeführt werden, da auf viele Nahrungsmittel verzichtet werden muss und Mangelerscheinungen auftreten können. Eine fachliche Aufsicht (Arzt und/oder Ernährungsberatung) sollte unbedingt konsultiert werden, um die Ergebnisse korrekt auszuwerten.
Weitere Möglichkeiten, dem Reizdarm-Syndrom entgegenzuwirken, sind beispielsweise ausreichende Bewegung, Probiotika, verdauungsfördernde Lebensmittel und Gewürze.
Wichtig ist es bei Darmbeschwerden, auf seinen Körper zu achten und herauszufinden, durch welche Ernährungs- und Verhaltensweisen eine Besserung erreicht wird.

Stuhlinkontinenz
In der westlichen Welt leiden im Schnitt fünf Prozent an einer Stuhlinkontinenz. In Deutschland gibt es demnach fünf Millionen Betroffene. Frauen sind häufiger betroffen als Männer, da ihre Beckenbodenmuskulatur schwächer ist.
Symptome:
Eine Stuhlinkontinenz liegt dann vor, wenn zunächst der Abgang von Darmgasen, im späteren Verlauf auch von Stuhlgang nicht mehr kontrolliert werden kann.
Ursachen:
- Schwäche der Beckenbodenmuskulatur: Die Beckenbodenmuskulatur spielt eine wichtige Rolle bei der Kontrolle des Darms. Schwangerschaft und Geburt, chronisches Husten, Übergewicht oder Alterung können zu einer Schwächung dieser Muskulatur führen.
- Schädigung des Schließmuskels: Verletzungen während der Geburt, operative Eingriffe im Beckenbereich, Hämorrhoidenoperationen oder andere traumatische Ereignisse können den Schließmuskel beschädigen.
- Darmprobleme: Chronische Darmerkrankungen wie Morbus Crohn oder Colitis ulcerosa können zu einer beeinträchtigten Darmfunktion und Inkontinenz führen.
- Nervenschäden: Verletzungen, Nervenerkrankungen wie Multiple Sklerose oder Diabetes, sowie neurologische Erkrankungen können die Nerven beeinträchtigen, die für die Kontrolle des Anus zuständig sind.
- Verstopfung oder Durchfall: Chronische Verstopfung kann zu einer Überdehnung des Darms führen, was die Kontrolle erschweren kann. Durchfall hingegen kann zu einem schnellen und unkontrollierten Stuhlverlust führen.
- Hämorrhoiden: Schwellungen oder Entzündungen der Blutgefäße im Bereich des Afters können die Kontrolle über den Stuhl beeinträchtigen.
- Chirurgische Eingriffe: Operationen im Beckenbereich, insbesondere an Darm oder Anus, können die normale Kontrolle über den Stuhlgang beeinträchtigen.
- Psychische Faktoren: Emotionale Belastungen oder psychische Erkrankungen können die Kontrolle über den Schließmuskel beeinflussen.
- Alter: Mit zunehmendem Alter kann die Muskulatur im Beckenbodenbereich schwächer werden, was die Kontrolle erschweren kann.
Formen der Stuhlinkontinenz:
Die Fachwelt unterscheidet die Krankheit in verschiedene Formen und Härtegrade. Dabei beschreibt der erste Härtegrad das unkontrollierte Entweichen von Darmgasen und das Verschmutzen der eigenen Unterwäsche. Der zweite Grad liegt vor, wenn die Wäsche häufig verschmutzt wird und teilweise unkontrolliert Stuhl abgeht. Betroffene des dritten Grades können ihre Darmgase und die Stuhlausscheidung nicht mehr kontrollieren.
- Obstipation: Wenn der Stuhl zu lange im Dickdarm verweilt, verliert er Flüssigkeit und der Kot dickt zunehmend ein. Der Stuhl erreicht eine sehr harte Konsistenz und blockiert den Darm, sodass er nicht mehr ohne Beschwerden ausgeschieden werden kann.
- Neurogene Stuhlinkontinenz: Bei einer neurogenen Stuhlinkontinenz ist die Kommunikation mit dem Hirn oder dem Rückenmark gestört. Ursachen für eine Kommunikationsstörung mit dem Hirn können Krankheiten wie Demenz, Schlaganfälle oder Tumore sein. Betrifft die Störung die Wirbelsäule und das Rückenmark, können die Ursachen Multiple Sklerose oder Nervenschädigungen sein.
- Sensorische Stuhlinkontinenz: Bei einer sensorischen Stuhlinkontinenz ist die Wahrnehmung der Schleimhaut des Analkanals gestört. Diese kann bei einem Schlaganfall oder bei Bewusstlosigkeit auftreten.
- Muskuläre Stuhlinkontinenz: Betroffene einer muskulären Stuhlinkontinenz leiden an einer geschädigten internen und/oder externen Schließmuskulatur. Der häufigste Grund für diese Art von Schädigung ist ein Dammriss nach der Entbindung.
Therapiemöglichkeiten:
Die Behandlungsmöglichkeiten für Stuhlinkontinenz hängen von der zugrunde liegenden Ursache und der Schwere der Inkontinenz ab. Hier sind einige der gängigen Therapiemöglichkeiten:
- Beckenbodentraining: Dies umfasst gezielte Übungen zur Stärkung der Beckenbodenmuskulatur. Ein Physiotherapeut oder Spezialist kann Techniken zeigen, um die Kontrolle über den Schließmuskel zu verbessern.
- Ernährungsumstellung: Ballaststoffe können helfen, den Stuhl zu formen und die Darmfunktion zu regulieren. Dazu gehören Obst, Gemüse, Vollkornprodukte und Hülsenfrüchte. Eine ausreichende Flüssigkeitszufuhr ist wichtig, um den Stuhl weich zu halten und Verstopfung zu vermeiden. Manche Menschen könnten auf bestimmte Lebensmittel empfindlich reagieren, wie z.B. scharfe Gewürze, Alkohol, koffeinhaltige Getränke oder stark gewürzte Speisen. Fisch und Fleisch sind eine wichtige Proteinquelle. Wenn es keine anderen gesundheitlichen Bedenken gibt, können sie in Maßen genossen werden.
- Medikamente: Je nach Ursache der Inkontinenz können bestimmte Medikamente verschrieben werden. Beispielsweise können Antidiarrhoika eingesetzt werden, um Durchfall zu kontrollieren.
- Biofeedback: Dabei handelt es sich um eine Technik, bei der elektronische Sensoren verwendet werden, um die Muskelaktivität im Beckenboden zu messen und dem Patienten ein Feedback zu geben. Dies kann helfen, die richtige Anspannung der Muskulatur zu erlernen.
- Elektrostimulation: Diese Methode verwendet elektrische Impulse, um die Beckenbodenmuskulatur zu stimulieren und zu stärken.
- Hilfsmittel und Vorrichtungen: Es gibt spezielle Produkte wie Schutzauflagen, Einlagen oder Windeln, die helfen können, den Stuhlverlust zu kontrollieren und die Lebensqualität zu verbessern.
- Chirurgische Eingriffe: In schweren Fällen kann eine Operation in Erwägung gezogen werden. Dazu gehören unter anderem die Implantation eines künstlichen Schließmuskels oder die Rekonstruktion des Schließmuskels.
- Injektion von Füllstoffen: Bei bestimmten Arten von Stuhlinkontinenz kann das Injizieren von Füllstoffen um den Schließmuskel herum helfen, die Kontrolle zu verbessern.
- Verhaltenstherapie: Ein Therapeut kann Techniken zur Bewältigung von Ängsten und Stresssituationen, die die Inkontinenz verschlimmern können, anbieten.
- Botox-Injektionen: In einigen Fällen können Injektionen von Botulinumtoxin (Botox) in den Schließmuskel helfen, die Muskelaktivität zu reduzieren und die Kontrolle zu verbessern.
Es ist ratsam, mit einem Arzt oder einem Ernährungsberater zu sprechen, um eine individuelle Ernährungsstrategie und Therapie zu entwickeln, die auf den spezifischen Bedürfnissen und Symptomen basiert.
Wie wichtig ist die Ernährung bei Darmerkrankungen?

Wie Sie bei den einzelnen Erkrankungen des Darms oben lesen konnten, hat die Ernährung immer Auswirkungen auf die Funktionalität des Darms, denn bei eingeschränkter Funktion des Darms kann es zu massiven Problemen bei der Aufnahme von wichtigen Nährstoffen kommen. In diesem Fall kann eine angepasste Ernährung notwendig werden. Unsere Experten beraten Sie gerne bei der Auswahl der geeigneten Ernährungsform, auch über die oben genannten Ernährungstipps hinaus.
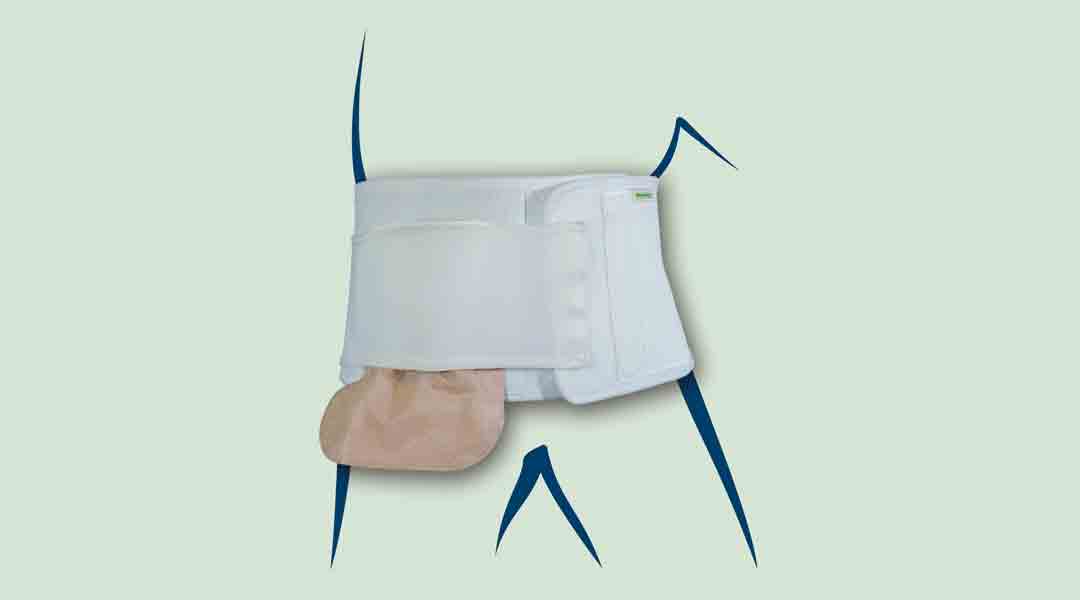
Darmerkrankungen und der künstliche Darmausgang

Ob Darmkrebs, chronisch entzündliche Darmerkrankungen oder Schädigungen des Darmes von außen, es kann verschiedene Gründe haben, dass Menschen einen künstlichen Darmausgang, auch Stoma genannt, benötigen. Ein solcher Eingriff wird oft notwendig, wenn Erkrankungen des Anus oder der Bauchdecke vorliegen, die eine normale Darmfunktion beeinträchtigen.
Die Anlage eines künstlichen Darmausgangs ist ein medizinischer Schritt, der bedeutende Auswirkungen auf das tägliche Leben hat. Betroffene müssen sich an neue Lebensgewohnheiten anpassen, um den Umgang mit dem Stoma zu erleichtern. Dies beinhaltet das Erlernen spezifischer Pflegeroutinen, um Komplikationen und Infektionen am Stoma zu vermeiden. Im Alltag bedeutet dies, dass Aktivitäten wie das Baden oder Wechseln der Stomaversorgung sorgfältig geplant und durchgeführt werden müssen. Zudem ist es wichtig, eine angemessene Ernährung zu gewährleisten, um die Verdauung zu unterstützen und mögliche Komplikationen zu minimieren.
Unsere langjährigen Erfahrungen in der Beratung und der Versorgung von Stomapatienten, sowie im Bereich Ernährung, machen uns zum optimalen Partner bei dieser Herausforderung.

Der psychologische Aspekt ist ebenfalls von großer Bedeutung. Viele Menschen, die einen künstlichen Darmausgang erhalten, durchleben anfänglich eine Phase der Anpassung und möglicherweise auch der Unsicherheit. Es ist entscheidend, ihnen eine unterstützende Umgebung zu bieten, um ein positives Körperbild und Lebensqualität zu fördern.
Tolle Tipps gibt da unsere Stomabloggerin Melli, die eine erfahrene Stomaträgerin ist und Ihr Stoma vollumfänglich in einen normalen Alltag integriert hat. Schauen Sie gerne in ihrem Blog vorbei.
Melanies Stoma-Blog
Tolle Tipps gibt da unsere Stomabloggerin Melli, die eine erfahrene Stomaträgerin ist und Ihr Stoma vollumfänglich in einen normalen Alltag integriert hat. Schauen Sie gerne in ihrem Blog vorbei.
Sie sehen gerade einen Platzhalterinhalt von YouTube. Um auf den eigentlichen Inhalt zuzugreifen, klicken Sie auf die Schaltfläche unten. Bitte beachten Sie, dass dabei Daten an Drittanbieter weitergegeben werden.
Mehr InformationenWarum die GHD der beste Partner für Sie ist
Die GHD GesundHeits GmbH Deutschland ist das größte ambulante Gesundheits-, Therapie- und Dienstleistungsunternehmen Deutschlands. Die GHD-Unternehmensgruppe versorgt bundesweit Patienten mit Hilfs-, Reha- und Arzneimitteln und vereint Produktion, Logistik sowie die produktbegleitenden Dienstleistungen unter einem Dach. Die GHD ist mit ca. 2.500 Mitarbeitern für mehr als 665.000 Patienten sowie ca. 18.000 institutionelle Kunden (Kliniken, Arztpraxen, Pflegeheime und Pflegedienste) tätig.
Nutzen Sie die kostenlose Videosprechstunde der GHD GesundHeits GmbH Deutschland und klären Sie Ihre Fragen mit unseren qualifizierten Spezialisten in zahlreichen Fachbereichen. Wir sind für Sie da – digital und persönlich.
Möchten Sie mehr über unsere Videosprechstunde erfahren? Klicken Sie hier:


0800 - 51 67 110 Rufen Sie uns an